Tutto scritto nero su bianco nella bozza di riforma dell’assistenza territoriale ispirata dal nuovo Patto per la Salute e aggiornata con le indicazioni e i progetti del Pnrr. L’ha redatta il Gruppo di lavoro Agenas sull’assistenza territoriale ed è ora all’esame della Cabina di Regia per il Patto per la Salute. Il primo tassello è il Distretto Socio-Sanitario (1 ogni 100mila ab.) nel cui ambito opereranno Case della Comunità, grandi e piccole e gli Ospedali di Comunità. Sempre in capo al Distretto il coordinamento di tutte le attività di assistenza domiciliare e delle Rsa. IL DOCUMENTO
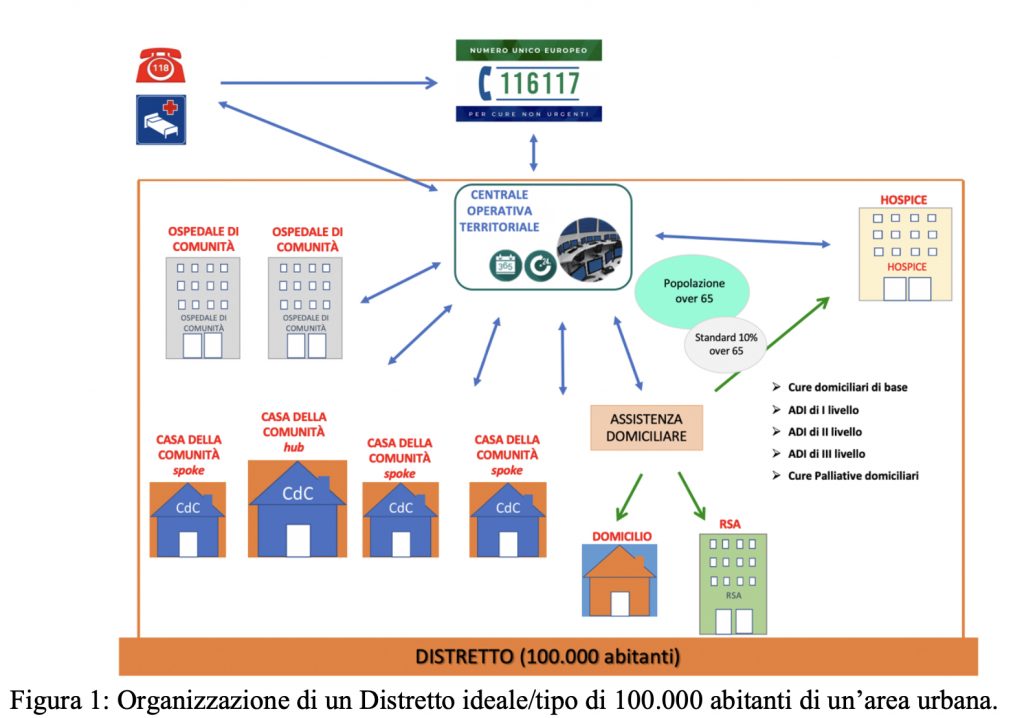
Un distretto ogni 100 mila abitanti al cui interno dovranno esserci minimo 4 Case della Comunità (di cui una Hub aperta h24 tutta la settimana e 3 Spoke), un servizio Usca, 2 ospedali di Comunità, un Hospice e una Centrale operativa territoriale. Il tutto sarà messo in rete attraverso la digitalizzazione e anche con l’attivazione del numero verde “116117” che consentirà anche di gestire l’assistenza domiciliare e altri servizi come la salute mentale, sociali e i consultori. È questo secondo una prima bozza formulata dal Gruppo di lavoro presso Agenas sull’Assistenza territoriale il modello con gli standard della nuova assistenza territoriale che prevede anche il parametro di un Infermiere di Comunità ogni 2.000-2.500 abitanti.
La bozza è stata presentata alla Cabina di regia per il Patto per la Salute, che prevede la definizione di nuovi standard per le cure territoriali. Ma è chiaro che al suo interno vengono inserite anche le novità introdotte dal Pnrr. Il confronto, è bene precisarlo, è ancora nella fase embrionale e sulla prima stesura del testo, che Quotidiano Sanità è in grado di anticipare, le Regioni hanno mostrato più di una perplessità. Ma resta il fatto che il modello previsto rappresenta il primo tentativo di definire una cornice per i servizi territoriali, entro cui le Regioni poi saranno libere di organizzarsi secondo le specificità dei territori.
Ma andiamo per ordine. Il primo tassello è rappresentato dal Distretto Socio-Sanitario che avrà il compito di programmare, organizzare ed anche erogare i servizi. Lo standard ne prevede uno ogni 100 mila abitanti con variabilità secondo criteri di densità di popolazione e caratteristiche orografiche del territorio.
La programmazione del Distretto deve prevedere:
– 1 Casa della Comunità hub per ogni Distretto e almeno 3 Case della Comunità spoke (1 ogni 30/35.000 nelle aree metropolitane; 1 ogni 20/25.000 abitanti nelle aree urbane e sub-urbane; 1 ogni 10/15.000 abitanti nelle aree interne e rurali) per favorire la capillarità dei servizi e maggiore equità di accesso, in particolare nelle aree interne e rurali. Tutte le aggregazioni dei MMG e PLS sono ricomprese nelle Case della Comunità avendone in esse la sede fisica oppure attraverso un collegamento funzionale di riferimento;
– Le aggregazioni della Medicina Generale e Pediatria di Libera Scelta, quali le AFT (aggregazioni funzionali territoriali) e UCCP (unità complesse delle cure primarie), medicine di gruppo integrate, con sede fisica all’interno delle Case della Comunità, oppure a questa collegate funzionalmente, in qualità di strutture spoke, per quei territori disagiati e a minore densità abitativa;
– 1 Infermiere di Comunità ogni 2.000-2.500 abitanti, afferenti alle Case di Comunità;
– 1 Unità Speciale di Continuità Assistenziale (1 medico e 1 infermiere) ogni 100.000 abitanti;
– 2 Ospedali di Comunità (20 posti letto ogni 50.000 abitanti), da attuarsi in modo progressivo secondo la programmazione regionale;
– 1 Hospice fino a 10 posti letto all’interno della rete aziendale delle cure palliative; – 1 Centrale Operativa Territoriale (1ogni 100.000 abitanti).
“In questa fase – si legge nella bozza – di innovazione e sviluppo del SSN, inoltre, è dirimente garantire l’autonomia regionale nel vagliare la configurazione più opportuna in termini di tipologia e numerosità delle strutture e dei servizi di assistenza territoriale, sulla base delle caratteristiche geografiche e della popolazione di riferimento”.
Il fulcro del territorio sarà rappresentato dalla Casa della Comunità per cui il Pnrr ha stanziato 2 miliardi di euro per istituirne 1.288. Essa è “il luogo fisico di prossimità e di facile individuazione dove la comunità può accedere per poter entrare in contatto con il sistema di assistenza sanitaria e socio-sanitaria. La CdC promuove un modello organizzativo di approccio integrato e multidisciplinare attraverso équipe territoriali. Costituisce la sede privilegiata per la progettazione ed l’erogazione di interventi sanitari e di integrazione sociale”.
Si prevedono 1 Casa della Comunità hub per ogni Distretto e almeno 3 Case della Comunità spoke (1 ogni 30/35.000 nelle aree metropolitane; 1 ogni 20/25.000 abitanti nelle aree urbane e sub-urbane; 1 ogni 10/15.000 abitanti nelle aree interne e rurali) per favorire la capillarità dei servizi e maggiore equità di accesso, in particolare nelle aree interne e rurali.
Le aggregazioni della Medicina Generale e Pediatria di Libera Scelta, quali le AFT (aggregazioni funzionali territoriali) e UCCP (unità complesse delle cure primarie), medicine di gruppo integrate, con sede fisica all’interno delle Case della Comunità, oppure a questa collegate funzionalmente, in qualità di strutture spoke, per quei territori disagiati e a minore densità abitativa.
Previsto poi 1 Infermiere di Comunità ogni 2.000-2.500 abitanti, afferenti alle Case di Comunità
Da sottolineare che la bozza del documento resta vaga sul destino degli studi privati di medici di famiglia e pediatri che non sono mai citati espressamente. E se da un lato il documento, laddove si parla di “Cooperazione funzionale delle figure che costituiscono l’équipe multiprofessionale”, ribadisce che Mmg e pediatri sono “Referenti del caso in quanto titolare del rapporto di fiducia con il singolo cittadino in tutta la sua globalità e in tutte le fasi della vita”, dall’altro afferma che “Tutte le strutture fisiche territoriali oggi esistenti devono utilmente rientrare nella progettazione della nuova geografia dei servizi e strutture territoriali e quindi delle Case della Comunità e dei servizi correlati in rete. Il piano di sviluppo dei servizi territoriali di ogni singolo contesto regionale deve quindi tendere ad una progettazione dei servizi in rete, con una precisa selezione delle infrastrutture fisiche esistenti da valorizzare, ristrutturare, riorientare con altre vocazioni e servizi o dismettere”.
Tornando alla Casa di Comunità hub il documento oltre a sottolineare che essa garantisce l’erogazione dei seguenti servizi, anche mediante modalità di telemedicina, elenca il dettaglio della sua struttura e funzionalità indicando la presenza di:
– Équipe multiprofessionali (MMG, PLS, Continuità Assistenziale, Specialisti Ambulatoriali Interni (SAI) e dipendenti, Infermieri e altre figure sanitarie e socio-sanitarie);
– Presenza medica h24 – 7 giorni su 7 anche attraverso l’integrazione della Continuità Assistenziale;
– Presenza infermieristica h12 – 7 giorni su 7;
– Punto Unico di Accesso (PUA) sanitario e sociale;
– Punto prelievi;
– Programmi di screening;
– Servizi diagnostici finalizzati al monitoraggio della cronicità (ecografo, elettrocardiografo, retinografo, oct, spirometro, ecc.) anche attraverso strumenti di telemedicina (es. telerefertazione);
– Servizi ambulatoriali specialistici per le patologie ad elevata prevalenza (cardiologo, pneumologo, diabetologo, ecc.);
– Servizi infermieristici, sia in termini di prevenzione collettiva e promozione della salute pubblica, inclusa l’attività dell’Infermiere di Famiglia e Comunità (IFeC), sia di continuità di assistenza sanitaria, per la gestione integrata delle patologie croniche;
– Sistema integrato di prenotazione collegato al CUP aziendale;
– Servizio di assistenza domiciliare di base;
– Partecipazione della Comunità e valorizzazione della co-produzione, attraverso le associazioni di cittadini e volontariato.
La Casa di Comunità spoke, dal suo canto garantisce l’erogazione dei seguenti servizi, anche in questo caso mediante modalità di telemedicina:
– Équipe multiprofessionali (MMG, PLS, Specialisti Ambulatoriali Interni (SAI) e dipendenti, Infermieri e altre figure sanitarie e socio-sanitarie);
– Presenza medica e infermieristica almeno h12 – 6 giorni su 7 (lunedì-sabato);
– Punto Unico di Accesso;
– Alcuni servizi ambulatoriali per patologie ad elevata prevalenza (cardiologo, pneumologo,
diabetologo, ecc.);
– Servizi infermieristici, sia in termini di prevenzione collettiva e promozione della salute pubblica, inclusa l’attività dell’Infermiere di Famiglia e Comunità (IFeC), sia di continuità di assistenza sanitaria, per la gestione integrata delle patologie croniche;
– Programmi di screening;
– Collegamento con la Casa della Comunità hub di riferimento;
– Sistema integrato di prenotazione collegato al CUP aziendale;
– Partecipazione della Comunità e valorizzazione co-produzione, attraverso le associazioni di cittadini, volontariato.
All’interno delle CdC possono essere ricompresi posti letto di cure intermedie (Ospedali di Comunità e post-acuti) e/o posti letto di hospice e/o servizi di riabilitazione e mantenimento funzionale.
L’Infermiere di Famiglia e Comunità è un professionista con un forte orientamento alla gestione proattiva della salute e opera rispondendo ai bisogni di salute della popolazione di uno specifico ambito territoriale e comunitario di riferimento, favorendo l’integrazione sanitaria e sociale dei servizi. Di questa figura se ne prevedono una ogni 2.000-2.500 abitanti (ovvero circa 30mila infermieri di comunità in totale)
La sua funzione è orientata ad una presenza continuativa e proattiva nella comunità territoriale di riferimento facilitando il percorso della presa in carico e della continuità dell’assistenza, favorendo l’integrazione e la collaborazione tra le figure professionali (MMG, PLS, Specialisti, altri infermieri e altre figure sanitarie, assistenti sociali ecc.) e i servizi socio-sanitari presenti sul territorio, in un vero e proprio lavoro di équipe territoriale.
È coinvolto in attività di promozione, prevenzione e gestione partecipativa dei processi di salute individuali, familiari e di comunità all’interno del sistema dell’assistenza sanitaria territoriale.
–
L’Unità Speciale di Continuità Assistenziale, il servizio attivato durante la pandemia, resterà anche in futuro. Essa è un’équipe mobile distrettuale per la gestione di situazioni condizioni clinico-assistenziali di particolare complessità e di comprovata difficoltà operativa di presa in carico sia a carico di individui che a carico di comunità. Lo standard è di 1 medico e 1 infermiere ogni 100.000 abitanti.
La Centrale Operativa Territoriale è un modello organizzativo che svolge una funzione di coordinamento della presa in carico della persona e raccordo tra servizi e professionisti coinvolti nei diversi setting assistenziali: attività territoriali, sanitarie e socio-sanitarie, ospedaliere e dialoga con la rete dell’emergenza-urgenza. Lo standard è di 1 Centrale Operativa Territoriale ogni 100.000 abitanti o comunque a valenza distrettuale. Lo Standard minimo di personale è di: 5 infermieri/IFeC, 1 coordinatore.
La Centrale Operativa 116117 sede del Numero Europeo Armonizzato per le cure mediche non urgenti offre un servizio telefonico gratuito alla popolazione attivo 24 ore su 24 e 7 giorni la settimana per tutte le prestazioni sanitarie e socio-sanitarie a bassa intensità assistenziale.
Lo standard è di 1 Centrale Operativa 116117 ogni 1-2 milioni di abitanti o comunque a valenza regionale.
L’Assistenza Domiciliare sono un servizio a valenza distrettuale finalizzato all’erogazione al domicilio di interventi caratterizzati da un livello di intensità e complessità assistenziale variabile nell’ambito di specifici percorsi di cura e di un piano personalizzato di assistenza.
Lo standard previsto anche dal Pnrr è del 10% della popolazione over 65 da prendere in carico progressivamente.
L’Ospedale di Comunità è una struttura sanitaria di ricovero breve che afferisce alla rete di offerta dell’Assistenza Territoriale e svolge una funzione intermedia tra il domicilio e il ricovero ospedaliero, con la finalità di evitare ricoveri ospedalieri impropri o di favorire dimissioni protette in luoghi più idonei al prevalere di fabbisogni socio-sanitari, di stabilizzazione clinica, di recupero funzionale e più prossimi al domicilio. Lo standard è 1 Ospedale di Comunità (20 posti letto) ogni 50.000 abitanti. Da attuarsi in modo progressivo. – 0,4 posti letto per 1000 abitanti. Lo standard minimo di personale: 9 infermieri, 6 Operatori Socio-Sanitari e un medico per almeno 4 ore al giorno.
L’Hospice è una struttura socio-sanitaria, in grado di garantire la presa in carico globale dell’assistito e del suo nucleo familiare, integrata con l’ospedale e il domicilio del paziente. È rivolto a soggetti affetti da patologie oncologiche, croniche, neurodegenerative, irreversibili e in stadi avanzati, candidabili a terapie di supporto, che necessitano di un appropriato sostegno medico, psicologico e sociale nelle ultime fasi della vita. Lo standard è di 1 Hospice fino a 10 posti letto ogni 100.000 abitanti
I servizi per la salute mentale, per le dipendenze patologiche e per la neuropsichiatria infantile e l’adolescenza costituiscono la declinazione a livello distrettuale dei servizi afferenti alla rete integrata per la salute mentale presenti in tutte le Aziende Sanitarie Locali.
Il Consultorio Familiare è la struttura aziendale a libero accesso e gratuita, deputata alla prevenzione, consulenza e cura rivolte alla donna, al minore, alla famiglia in senso ampio, in linea con le evoluzioni sociali correnti e al contesto comunitario di riferimento dei predetti.
– 1 Consultorio ogni 100.000 con possibilità di svolgere l’attività consultoriale programmata nelle Case della Comunità hub.
Il Dipartimento di Prevenzione (DP) ha il compito di promuovere azioni volte a individuare e rimuovere le cause di nocività e malattia di origine ambientale, umana e animale, mediante iniziative coordinate con i distretti e con i dipartimenti dell’azienda sanitaria locale e delle aziende ospedaliere, prevedendo il coinvolgimento di operatori di diverse discipline.
Standard massimo di popolazione per DP = 1: 500.000 abitanti (necessario per mantenere efficienza organizzativa e conoscenza del territorio che ha identità, omogeneità culturale e socioeconomica imprescindibili nell’azione preventiva).
La Telemedicina è una modalità di erogazione di servizi di assistenza sanitaria, tramite il ricorso a tecnologie innovative, in particolare alle Information and Communication Technologies (ICT), in situazioni in cui il professionista della salute e il paziente (o due professionisti) non si trovano nella stessa località.



